Яким має бути фінансування та управління закладами охорони здоров'я в умовах децентралізації

Враховуючи свій та досвід експертів, які працюють в рамках наших проектів у сфері трансформації охорони здоров’я, можу стверджувати, що основною метою та пріоритетом на цей і наступні роки є формування ефективної, орієнтованої на потреби населення інтегрованої мережі закладів охорони здоров'я регіону, яка забезпечує максимальні вигоди для пацієнтів, постачальників медичних послуг, організаторів охорони здоров'я, місцевих органів влади.
Це все відбувається в умовах децентралізації та змін адміністративно-територіального устрою. І адміністративна реформа, і реформа охорони здоров’я мають однакові принципи – орієнтація на потреби людей, надання якісних, безпечних і доступних послуг.
У той же час існують й суперечливі рушійні сили. Реформа охорони здоров’я спрямована на реорганізацію лікарняних можливостей, зокрема за рахунок зменшення кількості ліжок та / або закриття малих та неефективних сільських лікарень.
Однак, беручи до уваги зміни демографічної та епідеміологічної ситуації, включаючи наслідки пандемії SARS-Cov-2, громади зіткнулися з додатковими потребами своїх мешканців у доступі до амбулаторної допомоги, включаючи денний догляд, денну хірургію, лікування хронічних захворювань, реабілітацію та паліативну допомогу на рівні громади.
Зменшення кількості малих районів та усунення адміністративних бар'єрів розширили право вибору пацієнтом закладу охорони здоров'я.
Укрупнені райони – кластери охорони здоров’я, де пацієнт повинен мати кращий доступ до спеціалізованих служб та послуг закладів охорони здоров’я.
Це означає, що лікарня, розташована на території однієї громади, може залучати пацієнтів з інших громад завдяки кращому догляду та / або забезпеченню кращих умов надання медичних послуг та догляду.
 |
| Лорейн Хоукінс, консультант ВООЗ, член правління фонду The Health Foundation, Велика Британія |
"Неврегульованими залишаються питання: фрагментації фінансування послуг охорони здоров’я, що входять до ПМГ, та нерівності між ОМС нечіткі, дублюючі сфери відповідальності НСЗУ та місцевих бюджетів призводять до слабкої підзвітності, перекладання витрат та відповідальності, конфліктів та зменшення загального бюджету на охорону здоров'я", – зазначає Лорейн Хоукінс, консультант ВООЗ, член правління фонду The Health Foundation, Велика Британія.
Органи місцевого самоврядування (ОМС) часто стикаються з великою кількістю проблем під час передачі прав власності на заклади охорони здоров’я. Це відбувається через:
- бюджетні обмеження,
- відсутність знань та конкретного менеджерського досвіду в цілому, а особливо в управлінні охороною здоров’я.
Крім того, для прийняття рішень щодо додаткового фінансування потрібні вагомі обґрунтування та оцінка реальних потреб населення.
З іншого боку, існує брак надійних даних, аналітичних інструментів та управлінських компетенцій з боку нових власників – ОМС та менеджерів охорони здоров’я в частині оцінки ефективності наданих послуг та побудови інтегрованої мережі закладів охорони здоров’я, в якій кожен постачальник медичних послуг відіграє ключову роль у наданні доступних, якісних та безпечних медичних послуг.
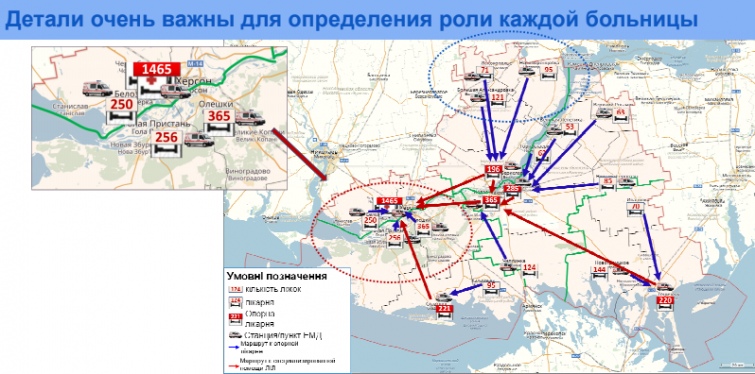
*Про майстер-план трансформації та розвитку регіональних мереж ЗОЗ (госпітальних округів на прикладі Херсонської області) розповідає Нінель Кадирова, міжнародний експерт в області політик та економік систем охорони здоров’я
Створення інтегрованої мережі надання медичних послуг – це комплексне завдання, що потребує такого ж комплексного підходу до його вирішення через розробку стратегічних планів трансформації та розвитку регіональних мереж медичних закладів в рамках госпітальних округів (області), кожного новоствореного району (кластеру).
Відповідно, на основі розроблених майстер-планів розвитку мереж, визначення напрямків розвитку окремих закладів, оцінки потреб в інвестиціях має відбуватись розробка плану розвитку кожного медзакладу.
Горизонт планування має бути не менший 10 років, з огляду на подальшу потребу в розробці інвестиційних програм та проектів, залучення інвестицій та ресурсів, яких об’єктивно держава не має і не матиме в повному необхідному обсязі.
Насправді, про так звані плани розвитку госпітальних округів та роль госпітальних рад, місцевих органів виконавчої влади та органів самоврядування говорять багато, пишуть менше, розуміють як це робити ще менше, а роблять одиниці.
В умовах зміни моделі фінансування, децентралізації виникає необхідність підвищення рентабельності та ефективності медичних закладів, прийняття управлінських рішень.
Саме цим питанням мало бути приділено найбільше уваги ще до старту другого етапу реформи моделі фінансування вторинної ланки надання медичної допомоги. Адже ці фактори напряму впливають на долі тисяч медичних працівників, їх сімей, на доступність та якість медичної допомоги.
Поряд з реформою фінансування охорони здоров’я та впровадженням контрактів з НСЗУ (на основі капітаційної ставки, пролікованого випадку, фіксованого тарифу, глобальної ставки тощо) протягом перехідного періоду більшість закладів охорони здоров’я потребують додаткового фінансування з місцевого бюджету, оскільки тарифи на медичні послуги не покривають усіх витрат, пов'язаних з наданням послуг.
Додаткові ресурси також потрібні для технічного обслуговування, оплати комунальних послуг, надання допоміжних послуг, а також для поліпшення інфраструктури та обладнання.
Міжмуніципальна співпраця необхідна для належного фінансування лікарень та подолання "роздробленості" бюджету закладів охорони здоров’я.
Громади можуть мати обмежені можливості для додаткового фінансування закладів охорони здоров’я, особливо лікарень, які надають послуги з охорони здоров’я пацієнтам з багатьох громад.
Недостатній обсяг фінансових ресурсів в межах однієї громади вимагає застосування інструментів міжмуніципального співробітництва на основі ретельної всебічної оцінки діяльності закладів охорони здоров’я.
Невизначеність у фінансуванні та відкритих питаннях володіння медичним закладом ускладнює планування та виконання бюджету, моделювання та оцінку фінансових ризиків для надання медичних послуг, поряд із ризиками, пов'язаними з пандемією SARS-Cov-2, що суттєво впливає на структуру захворюваності.
Територіальним громадам потрібна експертна підтримка з перегляду моделей послуг в охороні здоров’я, що надаватимуться на рівні громад для задоволення потреб населення, а також забезпеченні фінансової стійкості, ефективності, безпечні та привабливості цієї моделі для мешканців.
* Практика розробки майстер-планів трансформації лікарняної мережі регіону та етапи впровадження – експертні рекомендації надають Нінель Кадирова, міжнародний експерт в області політик та економік систем охорони здоров’я, Сергій Дяченко, заступник директора ДЗ "Центр медичної статистики МОЗ України", учасник проектів ЄС, Світового банку, USAID, ВООЗ.
 |
Не ефективне використання вже "зароблених" коштів, державної субвенції (на підтримку "слабких" медзакладів, купівлю обладнання), дофінансування в рамках окремих тимчасових пакетів ПМГ(програми медичних гарантій), цільових програм місцевих бюджетів та коштів донорів (в рамках донорських програм) впливає відсутність наступних факторів та складових:
- чітких розрахунків з оцінки потреб населення регіону в медичних послугах;
- соціально-економічного аналізу кожного регіону, демографічного аналізу, впливу екології, аналізу стану здоров’я та захворюваності;
- аналізу ефективності роботи в цілому існуючої мережі, потенційних перспективних напрямків інтеграції та розподілу функціональних ролей з урахуванням фінансово-економічного аналізу, оцінки витрат медичних закладів та фінансових ризиків;
- визначення пріоритетів розвитку кожного закладу та оцінки реальних потреб в інвестиціях.
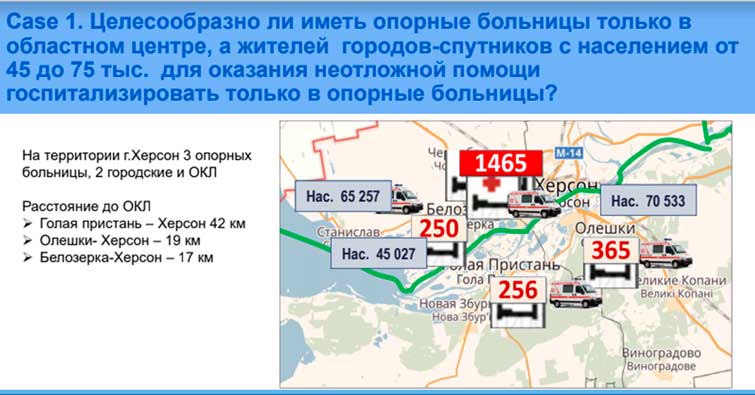
*"ВІД оцінки реальних потреб жителів регіону в послугах охорони здоров'я, ДО "дорожньої карти" – поетапного плану розвитку медичного закладу" – тему розкривають Нінель Кадирова, міжнародний експерт в області політик та економік систем охорони здоров’я, Сергій Дяченко, заступник директора ДЗ "Центр медичної статистики МОЗ України", учасник проектів ЄС, Світового банку, USAID, ВООЗ.
 |
Те що я перерахував і є невід’ємною частиною стратегічних планів розвитку мереж, які практично відсутні в такому вигляді в Україні.
Розпочинати роботу необхідно з комплексного аналізу мережі регіону в цілому. Це означає відверто сказати один одному, що саме ми маємо і куди ми рухаємось.
Зробити це можливо лише на основі достовірних статистичних, економічних даних з медичною складовою в межах регіону та їх аналізу.
Що означатиме для нас всіх відсутність цих процесів в умовах трансформації системи охорони здоров’я, переходу на нову модель фінансування, автономізації медичних закладів, покладання відповідальності, обов’язків та повноважень на місцеві органи влади в умовах децентралізації?
Існує ризик повної втрати керованості системного процесу трансформації в регіонах. Так, є окремі позитивні приклади співпраці власників та керівників мед закладів. Але сам по собі заклад не може забезпечити ефективну роботу інтегрованої мережі надання медичних послуг на всіх рівнях, доступність та якість медичного обслуговування.
Існує всього два ключових принципи управління в умовах змін: демократія в прийнятті рішень і диктатура при їх виконанні. Ці два ключових принципи порушуються майже щодня.
На жаль, те що я спостерігаю останні роки, це втрата керованості цілісною системою охорони здоров’я, що підміняється позитивним словом та процесом "децентралізація".
Паралельно відбувається дискредитація, аж до зневаги, місцевих органів виконавчої влади, що відповідають за управління системою охорони здоров’я на регіональному рівні.
Зрозуміло, часто ця зневага, втрата довіри до цих регіональних структур формується не безпідставно, з огляду на прийняття необґрунтованих та незрозумілих управлінських рішень, переважно під впливом політичної, популістичної доцільності чи, навіть, персональної вигоди (корумпованості).
► Ігор Гнатуша, Асоціація об'єднаних територіальних громад "Адмінреформа і охорона здоров'я". Виступ на міжнародному форумі "МЕНЕДЖМЕНТ В ОХОРОНІ ЗДОРОВ’Я":
► Світлана Осташко, Асоціація міст України. "Адмінреформа і ОЗ: нові виклики і запити до моделі". Виступ на міжнародному форумі "МЕНЕДЖМЕНТ В ОХОРОНІ ЗДОРОВ’Я":
*Перелік проблемних питань органів місцевого самоврядування та пропозиції щодо їх вирішення у сфері охорони здоров'я
Чому ж так все відбувається?
- Це дійсно складний аналітичний процес, який потребує досвіду та експертизи, якої у нас в Україні фактично немає. Існує значна потреба в технічній підтримці міжнародних партнерів та залучення міжнародних незалежних експертів з управління політикою та економікою охорони здоров’я, що ми і робимо в рамках діяльності нашої асоціації;
- На жаль, зараз намагання допомогти та сприяти власникам, ОМС та керівникам медзакладів побудувати саме регіональну ефективну інтегровану мережу надання медичних послуг, нерідко натикається на супротив, саботаж, недовіру та ПОМИЛКОВО розцінюється, як посягання на "завоювання децентралізації", намагання втручання в господарську діяльність нових автономізованих підприємств;
- Ми спостерігаємо руйнацію інформаційних джерел та потоків, відсутність достовірних даних для аналізу та прийняття рішень в галузі охорони здоров’я на державному та регіональному рівнях. Зі всією відповідальністю та експертністю можу запевнити, що при аналізі діяльності мережі закладів єдиним першоджерелом є і залишаються структуровані статистичні дані, які все ще збираються за допомогою тих саме форм звітності, які багато хто з медичних працівників та керівників воліли б позбутися, що і, нажаль, відбувається у т.ч. через їх відміну з надією та вірою у всемогутність майбутньої eHealth, яку ще тільки доведеться побудувати.
І, як наслідок, ми зачіпаємо великий пласт для дискусії, обговорення пріоритетів для МОЗ та всієї системи охорони здоров’я. Необхідно широко запроваджувати інструменти та системи управління медичною інформацією, робота яких будувалася б на основі єдиної бази знеособлених даних з розподіленим доступом для всіх рівнів управління закладами.
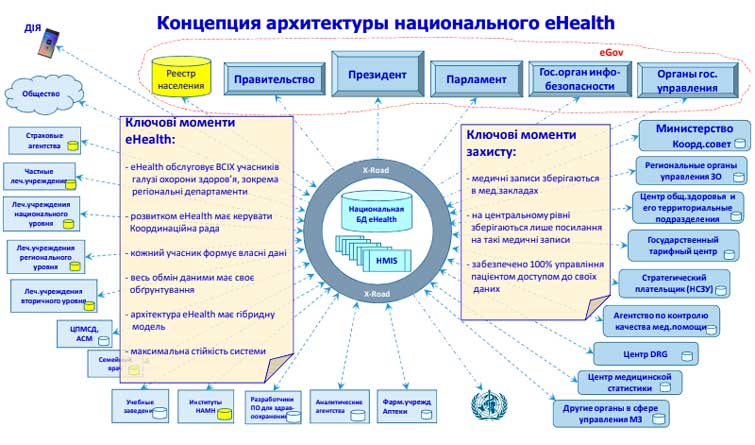
Коли я кажу єдиної бази знеособлених даних, мається на увазі, що дані не обов’язково повинні зберігатись в одному місті. Це означає лише те, що первинно внесена інформація має єдине достовірне джерело, вноситься один раз і САМЕ до неї мають доступ через відповідні інструменти управлінці всіх рівнів для аналізу та прийняття рішень – health management information system (система управління охороною здоров’я).
Мова йде не про ЕСОЗ (електронна система охорони здоров'я), яка насамперед розвивається та задовольняє потреби НСЗУ, з метою здійснення обліку медичних послуг та розрахунку за них.
Так, інформації збирається багато – навіть занадто багато, з огляду на ефективність її використання тими, хто цю інформацію сам і вносить, витрачаючи шалені ресурси та нерви, і при цьому чистота, достовірність даних не є переконливою для подальшого використання.
► "eHealth в Світі, Естонії та Україні: порівняльний аналіз розвитку" (синхронний переклад) – виступ Пітера Роса, Доктора медицини, доктор філософії, професор з електронного здоров’я Таллінського технологічного університету, Естонія:
Нам ще лише доведеться створювати eHealth, а не електронну систему охорони здоров'я. А зараз, керівники медзакладів та медпрацівники справедливо дорікають та обурюються, чому одні і ті самі дані під гасла інформатизації, депаперизації доводиться повторно заносити в різні таблички, звіти на запити від:
- департаменту охорони здоров’я;
- власника/органу місцевого самоврядування;
- ініціативних депутатських груп та профільних комітетів;
- структурних підрозділів органів виконавчої влади всіх рівнів
(МінФіну, Офісу президента, РНБО та Штабів з ліквідації наслідків надвзичайної ситуації і т.п.)
І все це при збереженні необхідності подавати статистичні звіти, звітність в ЕСОЗ у вигляді ведення електронних медичних записів, окремо фінансової звітності в НСЗУ, бухгалтерської та податкової звітності.
► "Вплив HMIS (інформаційної системи управління охороною здоров'я) на архітектуру екосистеми eHealth" – виступ Сергія Дяченка, Заступника директора ДЗ "Центр медичної статистики МОЗ України", учасника проектів ЄС, Світового банку, USAID, ВООЗ
 |
При реальній потребі позбавитись цього навантаження, відмінити все непотрібне старе, з вірою, що це все вже зараз замінить щось нове і працююче, переважна більшість з радістю та вдячністю готові приносити в жертву в першу чергу систему статистики.
Хоча саме на ній і будується основна аналітична робота з подальшою необхідністю збору додаткових даних безпосередньо з медичних закладів, зокрема, дані про:
- проліковані випадки, їх складність,
- структуру витрат та джерела надходжень з метою оцінки фінансових ризиків кожного закладу і мережі в цілому.
Ці дії можна окреслити фразою "завзято рубати гілку, на якій сидиш".
Так було в 2018 році зі скасованою "морально застарілою" Формою 12 на первинній ланці надання медичної допомоги.
Це позбавило нас інформації про структуру захворюваності населення, яке проживає на території обслуговування медзакладу і яку, на думку ініціаторів, мала замінити Міжнародна класифікація первинної медичної допомоги (ІСРС). Як наслідок – неможливість виконання зобов’язань про подання відповідних даних до Всесвітньої організації охорони здоров’я.
Але зараз, при розрахунках та оцінки потреб жителів регіону в медичних послугах, при плануванні госпітальної мережі ці дані є критично важливими, а їхня відсутність чи обмеження призводить до зменшення потенціалу прийняття найбільш зважених управлінських рішень щодо трансформації лікарняних мереж.
Варто зазначити, що частина стратегічних питань вже відображені, на мій погляд, в Указі Президента України №261/2021 "Про заходи щодо підвищення конкурентоспроможності закладів охорони здоров’я та забезпечення додаткових гарантій для медичних працівників"
Указ розробили з метою:
- подальшого розвитку системи охорони здоров’я,
- підвищення конкурентоспроможності закладів охорони здоров’я та впровадження реальних інструментів щодо покращення управлінської діяльності у таких закладах,
- створення умов для ефективного використання фінансових, матеріально-технічних та кадрових ресурсів,
- розвитку медичного самоврядування,
- посилення ролі професійних спілок у питаннях захисту трудових прав медичних працівників.
*Додаткові матеріали:
- Лорейн Хоукінс, консультант ВООЗ, член правління фонду The Health Foundation, Велика Британія: "Узгодження реформи системи охорони здоров’я із реформою децентралізації в Україні":
►Переглянути/завантажити презентацію
- Нінель Кадирова, міжнародний експерт в області політик та економік систем охорони здоров’я: "Економічне обґрунтування та фінансові вигоди стратегічного планування трансформації мережі надання медичних послуг для власника (Громади – ОМС), медзакладу та пацієнтів":
►Перегланути/завантажити презентацію
Євген Прилипко, Голова ГС "Форум Трансформації Охорони Здоров’я", спеціально для УП. Життя
Публікації в рубриці "Погляд" не є редакційними статтями і відображають винятково точку зору автора.
Титульна світлина IgorTishenko/Depositphotos
Вас також може зацікавити:
9 речей, які варто знати кожному про відкриті дані у медицині
То ходять гроші за пацієнтом чи ні? Що відбувається із сімейною медициною насправді
Хочете дізнатися більше здоров'я та здоровий спосіб життя? Долучайтеся до групи Мамо, я у шапці! у Telegram та Facebook.
