Чому українці живуть на 10 років менше за європейців

У 28 країнах-членах Європейського союзу середня очікувана тривалість життя при народженні складає 81 рік (2014, ВООЗ) – то в Україні лише 71.
У жінок різниця менша: 84 ЄС проти 76 в Україні. У чоловіків більша – 78 проти 66.
Чому так? Чи є у нас відповідь на це питання?
Більшість поспішили б сказати, що знають відповідь. Логічним поясненням цього факту мала б бути різниця між економічним добробутом суспільства в ЄС та Україні.
Однак, як буває з простими і очевидними відповідями, це не зовсім так.
Протягом 1950-60-х і до 1970 року різниця в очікуваній тривалості життя європейців і українців була лише 1 рік – 71 проти 70 (1970, World DataBank).
Потім за наступні 45 років тривалість життя європейців поступово збільшувалась, а українців – залишалася майже на незмінному рівні. Це стосується і наших найближчих сусідів (Білорусь, Росія та Молдова), що вказує на можливі причини такої ситуації в нашій спільній історії СРСР.
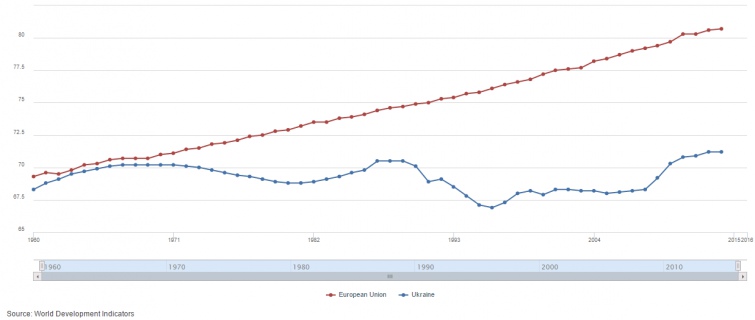 |
| До 1970 року різниця в очікуваній тривалості життя європейців і українців була лише 1 рік. Для збільшення натисніть на світлину |
Що ж відбулося у 70-х роках минулого століття?
У більшості розвинених країн світу після Другої Світової війни з розвитком економіки і підвищенням доброту сімей стала зростати тривалість життя і, відповідно, збільшилася кількість літніх людей.
Соціально-економічні, політичні та культурні зміни; поліпшення умов і рівня життя, поліпшення харчування та особистої гігієни; досягнення медицини, у тому числі широке застосування антибіотиків – усі ці фактори вплинули не тільки на тривалість життя, але й на причини смертності.
Відбулася істотна зміна в структурі причин смертності населення – інфекційні хвороби і епідемії відійшли на другий план, а основними причинами стали серцево-судинні і онкологічні захворювання. Фахівці назвали цей процес третьою фазою епідеміологічного переходу (epidemiologic transition).
Найбільш важливим у даній ситуації є те, що за епідеміологічним переходом в системах охорони здоров'я розвинених країн відбувся відповідний методологічний перехід в медичній науці і практиці.
Усвідомлення того, що основними причинами смертності стали захворювання, пов'язані зі способом життя людей, призвело до розвитку нових напрямків в охороні здоров'я. З середини ХХ століття активно почали розвиватися технології профілактики хронічних хвороб з акцентом на епідеміології (вивчення поширеності) факторів ризику та заходів, спрямованих на індивідуальну поведінку і спосіб життя людей.
У розвинених країнах почали проводити тривалі епідеміологічні дослідження, які дозволили людству дізнатися більше про причини сучасних хвороб і розробити технології їх попередження.
Серед найбільш відомих є Фремінгемське дослідження ( США, з 1948 року), Буссельтонське дослідження (Австралія, з 1966 року), Стенфордське дослідження громад (США, з 1972 року), проект Північна Карелія (Фінляндія, з 1972 року), Карфіллі дослідження (Велика Британія, з 1979 року).
Також започатковувалися і спільні дослідження між різними країнами, наприклад, Seven Countries Study (США, Фінляндія, Нідерланди, Італія, Греція, Югославія, Японія, з 1958 року).
За понад 50 років ці дослідження дали медицині надійний фундамент для організації профілактичної роботи на популяційному (громада, суспільство) та індивідуальному (окрема людина) рівнях.
Широкого поширення набула концепція громадського здоров'я (public health).
Воно визначається як "наука і мистецтво просування та збереження здоров'я і благополуччя, профілактики захворювань та продовження життя за допомогою організованих зусиль суспільства".
 |
| В Європі широкого поширення набула концепція громадського здоров'я (public health). Фото tashatuvango/Depositphotos |
Було визнано, що здоров'я людини залежить не тільки від її способу життя (уявлення про здоров'я, харчування, фізична активність, куріння, вживання алкоголю), а й від соціально-економічних факторів, таких як структура сім'ї, освіта, професійна діяльність, зайнятість, умови праці, соціально-економічний статус, залученість до соціальної діяльності, належність до соціальних груп тощо.
Саме завдяки розвитку систем громадського здоров'я в багатьох країнах були впровадженні інформаційні й просвітницькі кампанії, направлені на усвідомлення факторів ризику сучасних захворювань, зміни ставлення суспільства до шкідливих практик (тютюнокуріння, надмірного вживання алкоголю, неконтрольованого вживання калорійної їжі і напоїв, кількості солі в продуктах харчування тощо) і відповідної зміни поведінки на індивідуальному рівні.
Проекти зміцнення здоров'я розроблялись з реальними бюджетами на інформаційні кампанії, аналізом ефективності витрат і порівнянням різних суспільних комунікаційних стратегій на національному і місцевому рівнях.
Цей унікальний досвід протягом десятків років узагальнювався в науковій літературі і відтворювався у рекомендаціях міжнародних організацій.
Якщо на рівні суспільства просуванням здоров'я і профілактикою хвороб займалися інституції громадського здоров'я – то на рівні окремих індивідуумів ці завдання були покладені на первинну медико-санітарну допомогу, яка представлена лікарями загальної практики (сімейної медицини).
Всесвітня організація охорони здоров'я в 70-х роках визнала, що первинна медико-санітарна допомога має бути наріжним каменем і основою системи охорони здоров'я будь-якої країни.
У програмних документах ВООЗ "Здоров'я для всіх" ставилися цілі для європейських країн щодо розвитку первинної медико-санітарної допомоги та її кадрового забезпечення сімейними лікарями і медсестрами.
І більшість країн Європи досягли поставлених цілей.
Середній відсоток лікарів загальної практики (сімейної медицини) серед інших лікарів в найбільш розвинених країнах складає майже 30% (2013, OECD). Тобто кожен третій лікар в системі охорони здоров'я працює на первинній ланці, а в деяких країнах і кожен другий.
Пацієнти мають свого персоніфікованого лікаря, який консультує їх в питаннях збереження власного здоров'я, профілактики захворювань, допомагає виявляти фактори ризику, відстежувати їх зміни і є провідником пацієнта в системі охорони здоров'я.
 |
| Пацієнти мають свого персоніфікованого лікаря, який є провідником пацієнта в системі охорони здоров'я. Фото Wavebreakmedia/Depositphotos |
Важливо, що сімейний лікар, вільно обраний пацієнтом, має діяти в інтересах пацієнта, щоб зберегти таку довіру на майбутнє.
Зазвичай оплата роботи сімейного лікаря складається із подушного нормативу. Тобто чим більше пацієнтів його обрали, тим більше він і отримує, незалежно чи хворіють вони, чи ні. У сімейного лікаря з'являється умовна мотивація вчити своїх пацієнтів не хворіти, – щоб у нього було менше роботи.
На вторинній ланці у вузьких фахівців (кардіологія, неврологія, хірургія тощо) в діагностичних центрах і лабораторіях оплата залежить від кількості людей, що проходять лікування. Тобто чим більше хворих, тим більше отримують такі установи.
У багатьох країнах на первинну ланку покладено функцію визначення того, чи потребує пацієнт лікування на вторинному рівні, чи ні. Пацієнт не є фахівцем в медицині і не може самостійно визначити необхідність діагностики і лікування у вузьких фахівців. А вільний доступ до спеціалізованої допомоги призводить до перевитрачання не тільки суспільних коштів, але й коштів самих пацієнтів.
Саме тому ВООЗ стверджує, що непропорційний акцент на лікарнях і вузькій спеціалізації є основним джерелом неефективності і нерівності, призводить до фрагментації і комерціалізації медичної допомоги та непомірних витрат при її отриманні.
Таким чином, ефективна первинна ланка забезпечує не тільки вирішення більшості проблем із здоров'ям на своєму рівні, але й дозволяє отримувати спеціалізовану медичну допомогу саме тим пацієнтам, які її потребують найбільше і, головне, без катастрофічних витрат для сімейних бюджетів.
Підсумовуючи наведене, можна стверджувати, що сучасні системи охорони здоров'я мають дві важливі складові, які суттєво впливають на стан здоров'я населення країни.
Перша – це розвинена система інституцій громадського здоров'я.
Друга – ефективна система первинної медико-санітарної допомоги на основі загальної практики (сімейної медицини).
* * *
Що ж відбувалося в цей час в СРСР, а пізніше і в незалежній Україні?
Чому система, яка повинна охороняти здоров'я українців за своїм визначенням, зосередилась лише на лікуванні хворих?
Головна причина – це прийняття політичних і управлінських рішень на основі ідеологічних штампів та суб'єктивних думок окремих особистостей без врахування наявних об'єктивних умов і науково обґрунтованих рекомендацій з узагальненням світового досвіду.
Не менш важливою причиною була також і відсутність такої дисципліни (і відповідних фахівців в країні), як економіка охорони здоров'я (health economics).
Саме ця спеціальність допомагає політикам визначати пріоритети розвитку і вирішувати, де саме в охороні здоров'я обмежені суспільні ресурси будуть мати найбільшу ефективність і користь для людей. Проте тема економіки охорони здоров'я потребує окремої публікації.
В СРСР не було запропоновано адекватної відповіді на зміни, пов'язані із епідеміологічним переходом. У 40-х роках XX століття частка серцево-судинної патології в колишньому СРСР становила 11% від усіх випадків смерті, в 60-х – вже 36%, а на початку 80-х цей показник досяг 48,3%.
Однак визнанню того, що причиною збільшення серцево-судинних захворювань є спосіб життя радянських людей, заважала існуюча ідеологія.
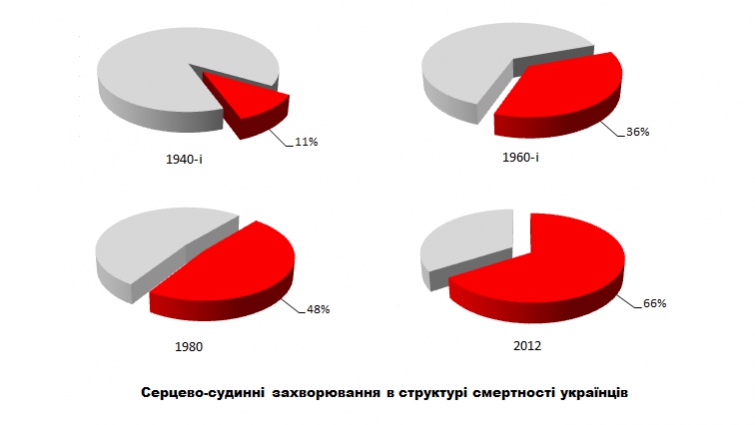 |
| Визнанню того, що причиною збільшення серцево-судинних захворювань є спосіб життя радянських людей, заважала існуюча ідеологія |
Запропонована "загальна диспансеризація населення", як приклад радянського рішення без наукового обґрунтування, відповідних економічних розрахунків і врахування світового досвіду, так і залишилася мрією.
Більше того, ми продовжуємо пожинати наслідки перебування в СРСР.
Досі існує наказ МОЗ України "Про диспансеризацію населення" від 2010 року, побудований на тих самих принципах. Від катастрофічних необґрунтованих витрат українську охорону здоров'я рятує лише невиконання цього наказу.
Значні досягнення Радянського Союзу у подоланні інфекційних захворювань у першій половині XX століття дозволяли певний час відчувати себе країною-лідером із однією із найкращих систем охорони здоров'я. І така позиція надмірної впевненості керівників країни в правильності і незмінності обраного шляху призвела до стратегічних помилок в політиці охорони здоров'я.
Навіть попри те, що найважливіша конференція ВООЗ з питань розвитку первинної медико-санітарної допомоги, у 1978 році пройшла в Алма-Аті, в наступні роки в СРСР цей напрямок так і не став пріоритетом державної політики. Більше того, було зроблено акцент на розвиток спеціалізованої медичної допомоги.
Проте відкриття нових лікарень збільшувало кількісні, але не якісні показники. За кількістю лікарняних ліжок СРСР зайняв перше місце в світі. Іронія полягала в тому, що для заповнення цих ліжок необхідно була велика кількість хворих.
Саме тоді поширився цинічний медичній вислів, що "немає здорових людей, є недообстежені". Сумарна кількість дільничних терапевтів і педіатрів (лікарі первинної ланки на той період) не досягала і 10%, у той час як вузькими фахівцями були понад 90% лікарів.
Однак виявилося, що в країні для утримання такої мережі лікарень і лікарів просто немає коштів.
Екстенсивний шлях розвитку країни закінчився, а з ним і радянський період.
Проте українські політики нової незалежної країни і їх радники з питань охорони здоров'я зберегли радянську інституційну пам'ять і намагались продовжували ту саму політику.
Чого лише варта абсурдна норма Конституції України про те, що існуюча мережа (нагадаємо – одна із найбільших в світі) закладів охорони здоров'я не може бути скорочена.
Неважливо, чи є на цю мережу закладів у суспільства кошти, чи з'явилися нові технології, чи змінилася кількість людей в країні, чи який стан цих закладів і які там працюють кадри, чи є взагалі в них потреба і ще багато інших факторів; все одно, кількість закладів – це найголовніший пріоритет, записаний навіть в Конституції.
Нові політичні помилки законсервували українську охорону здоров'я на наступні десятиліття з акцентом на збережені мережі лікувальних закладів і пріоритетом спеціалізованої медичної допомоги над загальною практикою (сімейною медициною).
Україна і зараз має майже вдвічі більше лікарень і лікарняних ліжок ніж країни ЄС, при ВВП на душу населення в п'ять разів менше!
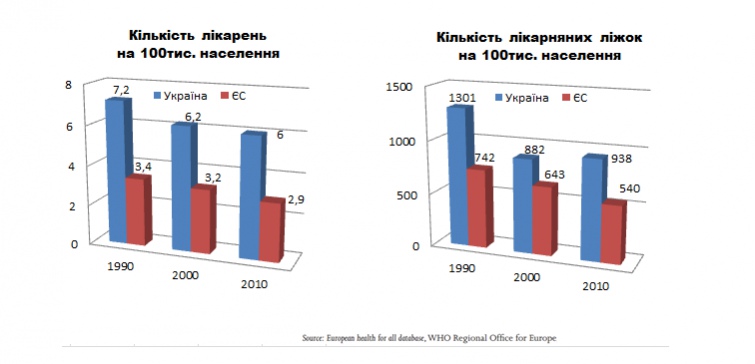 |
| Україна і зараз має майже вдвічі більше лікарень і лікарняних ліжок ніж країни ЄС |
Спеціалізована медицина продовжує домінувати в медичних університетах, там де готують майбутніх лікарів. Їх продовжують навчати лікувати хворих – і дуже мало тому, як попереджати хвороби і берегти здоров'я.
Адже більшість викладачів університетів є вузькими фахівцями, що працюють в стаціонарах лікарень, і вони апріорі не можуть навчати сімейній медицині.
Існуюча в Україні практика, коли декілька фахівців стаціонарів навчають сімейного лікаря працювати на первинній ланці, є також ще одною стратегічною помилкою, яка потребує виправлення.
Низький статус в медичний ієрархії, великий обсяг роботи (через дефіцит кадрів), туманні перспективи професійного росту та менші заробітки роблять непрестижною роботу лікарів первинної ланки. Тому випускники не хочуть йти в цю професію.
Для пацієнтів найбільш негативним наслідком пріоритетного розвитку спеціалізованої медицини є сформована помилкова громадська думка про те, що "по-справжньому лікуватися можна тільки в лікарні", і недовіра до первинної допомоги.
Суспільну свідомість важко змінювати, тим більше не маючі інструментів, фахівців і ресурсів.
І радянське мислення про "безкоштовну медицину", "доступну спеціалізовану допомогу", "найкращих лікарів в світі" та інші міфи ще довго будуть впливати на формування суспільного запиту щодо реформ в медицині. А індикатором дорослішання суспільства буде відміна політиками недіючої 49 статті Конституції України про безоплатну медицину.
* * *
У 2013 році ВООЗ опублікувала результати порівняльного аналізу ефективності політик охорони здоров'я з урахуванням їх впливу на показники здоров'я населення з відповідною назвою "Успіхи і невдачі політики охорони здоров'я в Європі". Досліджувалися результати діяльності систем охорони здоров'я 43 країн європейського регіону в 11 напрямках за останні 40 років (1970-2010 роках).
На жаль, останнє 43 місце України в цьому дослідженні підтверджує тезу про провальну політику охорони здоров'я України останніх десятиріч.
Час виправляти помилки і скористатись напрацьованим найкращим європейським досвідом. Проекти міжнародної допомоги дозволяють зробити це зараз.
[L]Наприклад, спільний проект МОЗ і Світового банку "Поліпшення охорони здоров'я на службі у людей" (2015-2020 року) направлений на вирішення багатьох описаних проблем.
У рамках всезагальної пріоритетної цілі удосконалення профілактики та лікування неінфекційних хвороб у 8 областях-учасницях проекту реалізовуються різні напрями, а саме: поліпшення первинної медичної допомоги; боротьба із серцево-судинними захворюваннями на первинному і вторинному рівнях; раннє виявлення та лікування раку.
Другий компонент Проекту спрямований на поліпшення управління системою охорони здоров'я та впроваджується на рівні МОЗ України.
Мета компоненту полягає у зміцненні стратегічного управління системою охорони здоров'я, забезпечення належної координації діяльності галузі на регіональних рівнях з боку МОЗ.
Заходи передбачають підтримку інформатизації галузі, впровадження нових методів фінансування, розбудову системи громадського здоров'я, розбудову організаційного потенціалу, інформаційно-комунікаційний супровід реформування системи охорони здоров'я.
Вселяє надію, що нова команда МОЗу чітко визначила своїми пріоритетами на найближчу перспективу:
– розвиток первинної медико-санітарної допомоги,
– створення системи громадського здоров'я,
– впровадження доказової медицини і доказового менеджменту,
– перехід від утримання великої мережі неефективних лікувальних закладів до нових механізмів фінансування.
Кабмін своїми рішеннями вже підтвердив невідворотність пропонованих змін. Міжнародні організації, такі як ВООЗ, ЮНІСЕФ, USAID та інші – також активно підтримують озвучені напрямки реформ.
Чи підтримають ці прагнення українські політики і допоможуть виправити помилки попередніх десятиліть – а чи будуть намагатися зберегти неефективну систему?
Чи, можливо, ми втратимо ще декілька років – і вже нові політики, на яких так очікує суспільство, зроблять це?
Владислав Одринський, консультант з управління регіонального субпроекту спільного проекту МОЗ України і Світового банку "Поліпшення охорони здоров'я на службі у людей", член правління Української асоціації сімейної медицини, спеціально для УП.Життя