До 250 тис. грн на ліки, або Не проґавити шанс на впровадження світових практик лікування
Ви знаєте, що Україна – одна з п’яти країн з найвищим рівнем захворюваності на мультирезистентний туберкульоз у світі?
Не знаєте, що воно таке той мультирезистентний туберкульоз?
Це така форма туберкульозу, яка не піддається лікуванню щонайменше двома найбільш ефективними протитуберкульозними препаратами.
Цими препаратами є ізоніазид та рифампіцин.
Це означає, що вказані антибіотики не будуть ефективно діяти та вбивати бактерію. І як наслідок, лікування такого туберкульозу стає тривалішим (від 12 місяців), не завжди ефективним та неймовірно дорогим.
 |
| Лікування такого туберкульозу стає тривалішим, не завжди ефективним та неймовірно дорогим. Фото everythingposs/Depositphotos |
Щоб зрозуміти економічну прірву між вартістю лікування чутливого туберкульозу і мультирезистентного наведу наступні цифри:
- вартість протитуберкульозних препаратів на весь курс лікування (на 6 місяців) для чутливого туберкульозу становить біля 1 тис. грн.
- аналогічна вартість препаратів для курсу лікування мультирезистентного туберкульозу – від 80 тис. до 250 тис. грн.
А якщо згадати, що від останнього виліковують лише 39 осіб із 100 пролікованих, стає якось тривожно.
І ця тривога з’являється як в очах хворої людини, коли вона чує цей страшний діагноз, так і в очах лікарів-фтизіатрів, які неспроможні подолати хворобу.
А чому так відбувається?
Як це банально не прозвучить, але одна із причин, яка призводить до виникнення цього туберкульозу – надмірна госпіталізація.
Захворів на туберкульоз – як мінімум на два місяці в так звану ізоляцію в протитуберкульозний заклад.
Цей мінімум, досить часто подовжується ще на два місяці, потім ще. Адже, у нашій країні фінансові механізми історично розроблені для заохочення надання медичної допомоги хворим на туберкульоз в стаціонарних умовах.
А це, по-перше, дуже не зручно пацієнту, оскільки госпіталізація на досить тривалий час відриває його від звичного повсякденного життя та роботи.
А, по-друге, це дуже небезпечно з епідемічної точки зору. Оскільки, за наявними дослідженнями, 30 госпіталізованих із 100 інфікуються у лікарні новими штамами мікобактерії, зазвичай стійкими до антибіотиків.
І не треба говорити, що примусова госпіталізація має епідемічну значимість.
Цей міф руйнують цифри, які показують, що в середньому від виникнення перших симптомів туберкульозу до прийому перших протитуберкульозних препаратів проходить три місяці.
І скількох він за цей час інфікував?
І з якою кількістю людей він зустрінеться в закритому приміщенні (необхідна умова для інфікування туберкульозом від хворого) впродовж наступних двох місяців на які ми ізолюємо цього хворого?
Більшість міжнародних публікацій свідчать про доцільність ігнорування цього фактору і не вважають його критерієм для госпіталізації.
Зараз вже всі розуміють, що потрібно щось змінювати в підходах до лікування туберкульозу.
Навіть у Національному інституті фтизіатрії і пульмонології ім. Ф. Г. Яновського Національної академії медичних наук України нещодавно визнали, що діяльність протитуберкульозної служби та організація проведення протитуберкульозних заходів, як протитуберкульозною службою, так і загальною медичною мережею в Україні незадовільні й потребують оптимізації та реформування.
Але чомусь не змінюють. Все щось заважає. То національні особливості, то контекст, то "та в нас так завжди було"…
І дякувати Богу, в наше Міністерство охорони здоров’я прийшла команда, яка впроваджує нову парадигму фінансування, якою є зміна вектору фінансування медичної допомоги, яка ґрунтується на оплаті за результат.
І це шанс для впровадження найкращих світових практик для лікування туберкульозу.
У нашій країні відсутні будь-які національні особливості, які не дозволяють цього зробити. Доведено нашою громадською організацією "Інфекційний контроль в Україні".
Впродовж року ми пілотували модель фінансування амбулаторної медичної допомоги хворим на туберкульоз, що базується на результатах лікування.
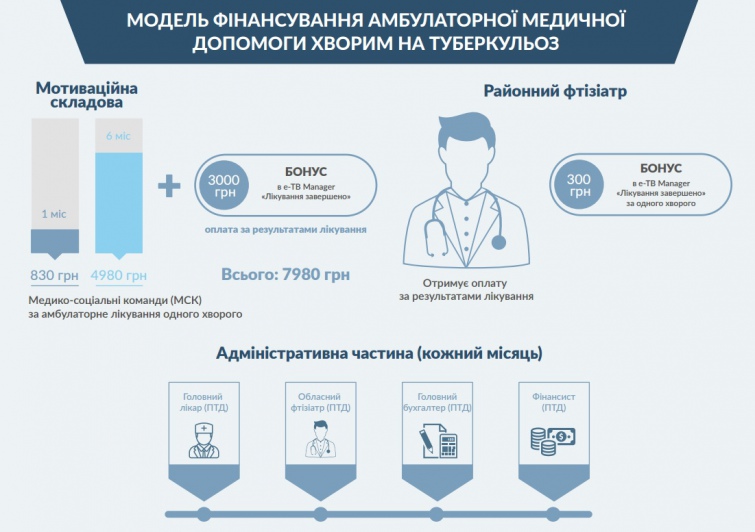 |
| Модель фінансування амбулаторної медичної допомоги хворим на туберкульоз |
Інноваційним аспектом цього механізму фінансування є виплати за вилікуваний випадок туберкульозу, які обласним протитуберкульозним закладом виплачувались дільничним фтизіатрам і фахівцям первинної медико-санітарної допомоги або соціальним працівникам (їх надалі зможуть наймати за договорами сімейні лікарі, які найближчим часом стануть фізичними особами – підприємцями).
Згідно з цією схемою, стимули виплачувалися одночасно фтизіатрам та сімейним лікарям. Це створило більш сильнішу зацікавленість для співпраці ведення випадків туберкульозу.
А наближення медичної допомоги до хворого, забезпечило прихильність останніх до лікування.
Ніхто не покинув лікуватись через таку причину, як незручність ходити щодня до лікаря за таблетками. А приймати пігулки щодня впродовж шести місяців повірите, справа не із легких.
[L]Результат проекту підтвердив наші сподівання. Матеріальні стимули для лікарів первинки значно покращили показники прихильності до лікування та показники його ефективності. А стимули можуть працювати тільки тоді, коли вони є чіткими, послідовними і прозорими.
Ви ще може вагаєтесь, а я повністю підтримую запропоновані зміни в нашій системі охороні здоров’я.
І з нетерпінням очікую підписання президентом України проголосованих законопроектів, які запускають медичну реформу.
Віктор Ляшко, керівник ГО Інфекційний контроль, спеціально для УП.Життя
